A vigilância do bem-estar fetal é um dos pilares da prática obstétrica moderna. O objetivo principal da avaliação da vitalidade fetal é proteger o feto contra os efeitos deletérios da hipoxemia, seja ela de instalação aguda ou crônica. A falha nesse processo resulta no que conhecemos como sofrimento fetal, uma condição que, se não identificada e manejada adequadamente, pode levar a desfechos perinatais adversos.
Métodos de Avaliação da Vitalidade Fetal
A avaliação do feto pode ser realizada por meio de diversas ferramentas, incluindo:
Cardiotocografia (CTG)
Perfil Biofísico Fetal (PBF)
Perfil Hemodinâmico Fetal (Dopplervelocimetria)
Adicionalmente, o Mobilograma, que consiste na contagem de movimentos fetais pela gestante (idealmente 10 movimentos em menos de 1 hora), é uma ferramenta de percepção materna, embora as evidências científicas não suportem sua capacidade de reduzir o risco de óbito fetal.
Sofrimento Fetal Agudo
O sofrimento fetal agudo é uma emergência obstétrica caracterizada pela rápida deterioração do estado de oxigenação fetal, ocorrendo mais comumente durante o trabalho de parto.
Etiologia
As causas são eventos súbitos que comprometem o fluxo sanguíneo uteroplacentário ou a circulação umbilical. Incluem:
- Hipotensão ou hipovolemia materna
- Hipertonia uterina ou taquissistolia (contrações excessivamente frequentes ou prolongadas)
- Procidência de cordão umbilical
Diagnóstico: A Cardiotocografia Intraparto
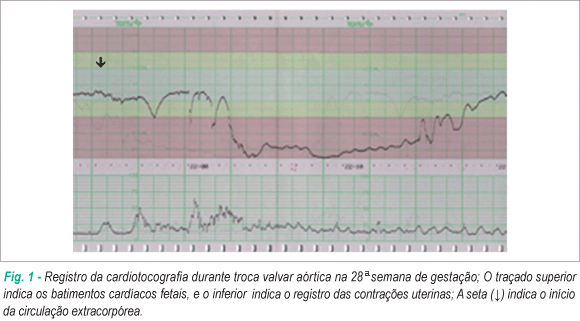
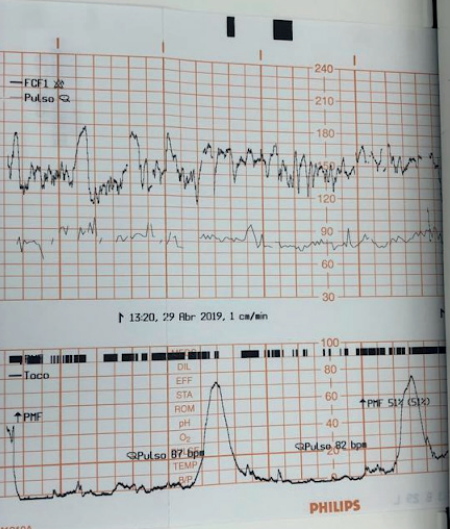
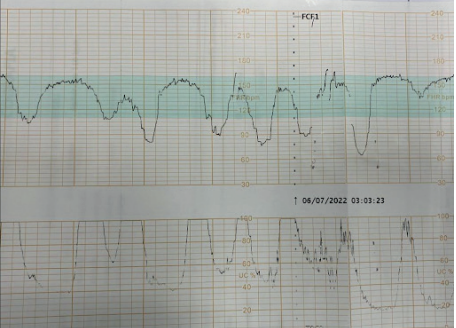
A principal ferramenta para o diagnóstico do sofrimento agudo é a cardiotocografia (CTG). A sua interpretação baseia-se na análise de múltiplos parâmetros:
- Linha de Base: Frequência cardíaca fetal (FCF) média em um traçado de 10 minutos. O normal situa-se entre 110 e 160 batimentos por minuto (bpm). Valores acima de 160 bpm definem taquicardia, e abaixo de 110 bpm, bradicardia.
- Variabilidade: Oscilações da FCF em torno da linha de base. A variabilidade moderada (6 a 25 bpm) é considerada normal e um forte indicador de um sistema nervoso autônomo íntegro. A variabilidade ausente é um sinal alarmante.
- Acelerações Transitórias: Aumentos temporários da FCF, considerados o melhor marcador de bem-estar fetal. Para fetos com idade gestacional (IG) > 32 semanas, define-se como um aumento de 15 bpm por 15 segundos.
- Desacelerações: Quedas transitórias da FCF, classificadas em:
- Tipo I (Precoce ou DIP I): Queda gradual e simétrica da FCF, cujo ponto mais baixo (nadir) coincide com o pico da contração uterina. É causada pela compressão do polo cefálico (reflexo vagal) e não se associa à hipóxia.
- Tipo II (Tardia ou DIP II): Queda gradual com nadir posterior ao pico da contração. Este padrão indica insuficiência uteroplacentária e hipóxia fetal.
- Tipo III (Variável ou Umbilical): Queda abrupta e de morfologia variável, causada pela compressão do cordão umbilical. Podem não estar associadas a sofrimento fetal, mas critérios como duração superior a 60 segundos, queda abaixo de 70 bpm e retorno lento à linha de base indicam mau prognóstico.
- Padrão Sinusoidal: Um padrão ondulatório, rítmico e regular, que é um sinal ominoso de anemia fetal grave e hipoxemia, com alto risco de óbito intraútero.
Classificação e Conduta
Os traçados da CTG intraparto são classificados em três categorias:
- Categoria 1: Traçado normal, com FCF basal entre 110-160 bpm, variabilidade moderada e ausência de desacelerações tardias ou variáveis preocupantes. A conduta é o seguimento do trabalho de parto.
- Categoria 3: Traçado anormal. Inclui padrão sinusoidal ou ausência de variabilidade associada a desacelerações tardias/variáveis recorrentes ou bradicardia. A conduta é a realização imediata de medidas de ressuscitação intrauterina e parto pela via mais rápida.
- Categoria 2: Traçado indeterminado, que não se enquadra nas categorias 1 ou 3. Exige medidas de ressuscitação intrauterina. Se o padrão não melhorar em até 30 minutos, indica-se a resolução da gestação.
Ressuscitação Intrauterina
Consiste em um conjunto de medidas para melhorar a oxigenação fetal:
- Administração de oxigênio materno;
- Posicionamento da gestante em decúbito lateral esquerdo;
- Hidratação endovenosa;
- Suspensão ou redução de ocitocina em casos de taquissistolia;
- Correção de hipoglicemia materna.
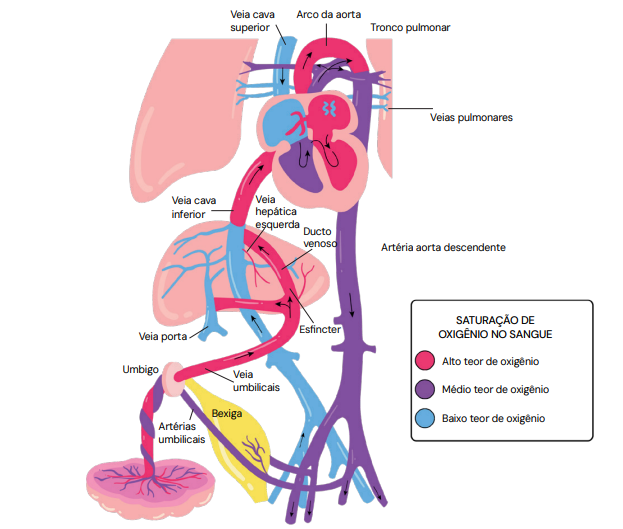
Sofrimento Fetal Crônico e Restrição de Crescimento Fetal (RCF)
O sofrimento fetal crônico é um processo insidioso, resultante de uma insuficiência placentária prolongada, que leva à hipoxemia crônica e à nutrição inadequada do feto. A principal consequência é a Restrição do Crescimento Fetal (RCF). A vigilância está indicada em gestações com comorbidades maternas prévias (ex: síndromes hipertensivas, diabetes) ou gestacionais (ex: pré-eclâmpsia, colestase).
Diagnóstico e Monitoramento
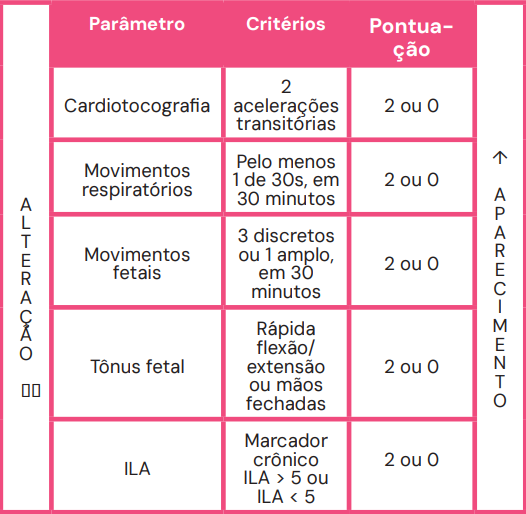
1. Perfil Biofísico Fetal (PBF)
O PBF avalia cinco parâmetros, atribuindo 2 pontos para normalidade e 0 para anormalidade:
- Marcadores Agudos: Cardiotocografia (reativa), movimentos respiratórios, movimentos corporais e tônus fetal.
- Marcador Crônico: Volume de líquido amniótico (maior bolsão > 2 cm). A redução da diurese fetal secundária à hipoxemia crônica leva ao oligoâmnio, tornando este um marcador de cronicidade.
A pontuação final guia a conduta: um resultado de 8 ou 10 é tranquilizador, enquanto pontuações de 4 ou menos indicam alta probabilidade de asfixia e geralmente levam ao parto. Uma pontuação de 8/10 com oligoâmnio sugere provável hipóxia crônica.
Martinelli S, Zugaib M, Francisco RP, Bittar RE. Restrição do crescimento fetal. São Paulo: Federação Brasileira das Associações de Ginecologia e Obstetrícia (FEBRASGO); 2018. (Protocolo FEBRASGO – Obstetrícia, no. 35/ Comissão Nacional Especializada em Medicina Fetal).
2. Dopplervelocimetria Fetal
Este método avalia o fluxo sanguíneo em diferentes territórios vasculares, refletindo a adaptação fetal à insuficiência placentária.
- Artérias Uterinas: Aumento da resistência neste vaso materno pode predizer o risco de pré-eclâmpsia e RCF.
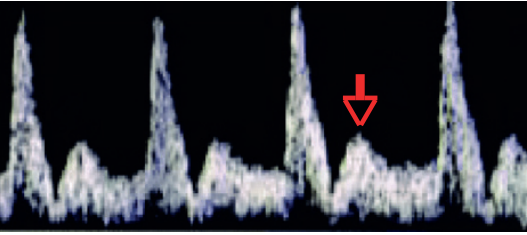
- Artéria Umbilical (AU): É o primeiro vaso a se alterar. Um aumento no seu Índice de Pulsatilidade (IP) reflete o aumento da resistência na placenta. A progressão da doença leva ao fluxo diastólico zero (Diástole Zero) e, finalmente, ao fluxo reverso (Diástole Reversa), que são marcadores de grave comprometimento placentário.
- Artéria Cerebral Média (ACM): Em resposta à hipoxemia, o feto redistribui o fluxo sanguíneo para órgãos nobres, como o cérebro. Isso causa uma vasodilatação na ACM, detectada como uma queda em seu IP. Este fenômeno é conhecido como
centralização fetal ou “brain-sparing”. A centralização é um mecanismo de adaptação e, isoladamente, não define sofrimento fetal. - Ducto Venoso (DV): É um dos últimos vasos a se alterar. O aumento do seu IP ou a presença de uma onda “a” ausente ou reversa indicam falência do coração direito devido à sobrecarga e se correlacionam fortemente com acidemia fetal.
A sequência de eventos hemodinâmicos é: ↑ IP da AU → ↓ IP da ACM (centralização) → ↑ IP do DV (acidemia = sofrimento fetal).
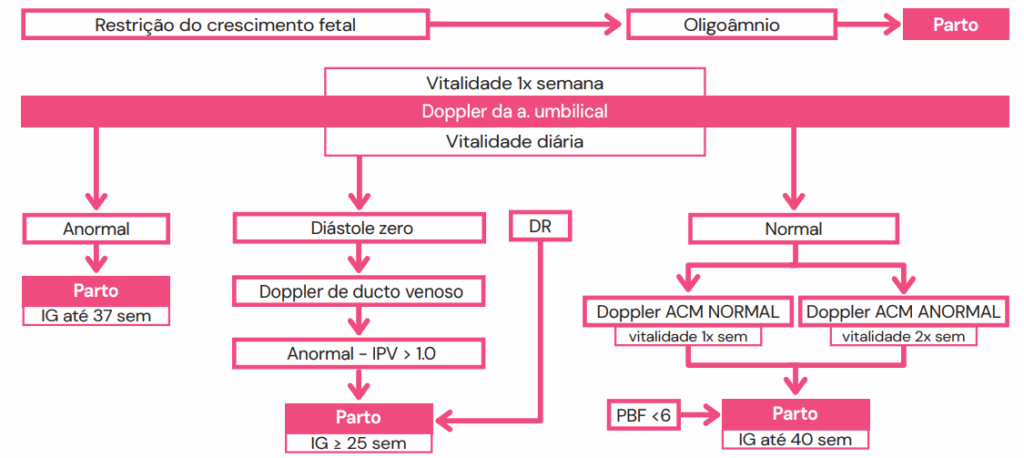
Conduta na RCF
O manejo da RCF é complexo e visa equilibrar o risco de prematuridade com o risco de óbito intraútero. A decisão sobre o momento do parto baseia-se na idade gestacional e na gravidade dos achados dopplerfluxométricos. De forma geral:
- Estágio 1 (alterações leves) ou PIG (Pequeno para a Idade Gestacional com Doppler normal): O parto pode ocorrer próximo ao termo (38-40 semanas).
- Estágio 3 (Diástole Zero na AU): O parto é recomendado por volta de 34 semanas, via cesárea.
- Estágio 4 (Diástole Reversa na AU): O parto é indicado a partir de 30 semanas, via cesárea.
- Estágio 5 (Onda ‘a’ reversa no DV ou CTG alterada): Indica-se o parto na viabilidade fetal, via cesárea.
O método que te aprova!
Quer alcançar a aprovação nas provas de residência médica? Então seja um MedCofer! Aqui te ajudaremos na busca da aprovação com conteúdos de qualidade e uma metodologia que já aprovou mais de 20 mil residentes no país! Por fim, acesse o nosso canal do youtube para ver o nosso material.