
A obesidade infantil não é apenas um reflexo do ambiente moderno, é a condição crônica mais prevalente na pediatria do século XXI.
Consequentemente, um dos tópicos mais exigidos em concursos de residência médica, provas de título de especialista e na prática diária do Sistema Único de Saúde (SUS).
Epidemiologia
No Brasil, observamos uma transição nutricional acelerada e alarmante. Em menos de quatro décadas, o perfil epidemiológico nacional migrou de uma predominância de desnutrição e doenças infectocontagiosas para um cenário de excesso de peso e doenças crônicas não transmissíveis (DCNTs).
Dados do Sistema de Vigilância Alimentar e Nutricional (SISVAN) e da Pesquisa de Orçamentos Familiares (POF) indicam que o excesso de peso já afeta uma em cada três crianças brasileiras, e a obesidade, cerca de 15% dessa população.

Fisiopatologia
A obesidade é uma doença neuroendócrina complexa, resultante de uma desregulação do balanço energético em um ambiente obesogênico.
O Tecido Adiposo como Órgão Endócrino
Antes visto apenas como um reservatório passivo de energia na forma de triglicerídeos, o tecido adiposo é hoje reconhecido como o maior órgão endócrino do corpo humano. Ele secreta adipocinas que regulam o metabolismo, a inflamação e a saciedade.
- Leptina: Produzida proporcionalmente à massa gorda, a leptina sinaliza ao hipotálamo a suficiência das reservas energéticas, inibindo o apetite. Na obesidade comum, ocorre uma resistência à leptina: os níveis são altos, mas o cérebro “não ouve” o sinal de saciedade.
- Adiponectina: Tem ação anti-inflamatória e insulino-sensibilizadora. Seus níveis estão paradoxalmente reduzidos na obesidade, contribuindo para a resistência insulínica e inflamação sistêmica de baixo grau.
- Citocinas Inflamatórias (TNF-alfa, IL-6): O tecido adiposo visceral, quando expandido, sofre hipóxia e infiltração macrofágica, passando a secretar citocinas pró-inflamatórias. Isso gera o estado de inflamação crônica subclínica que está na base da síndrome metabólica.
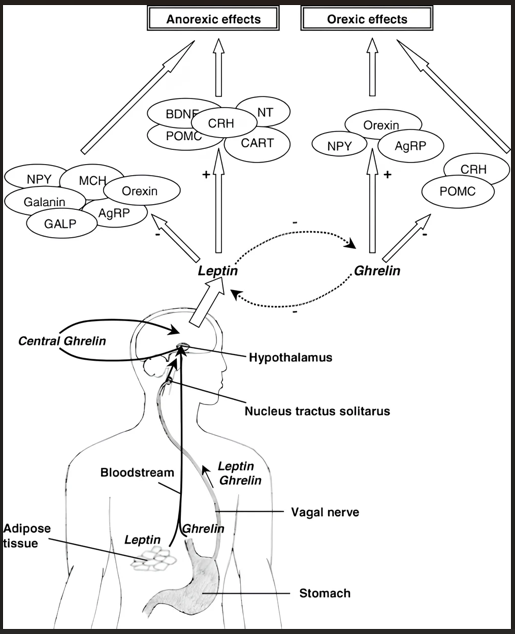
A Regulação Central do Apetite
O controle da ingesta alimentar ocorre primariamente no hipotálamo, especificamente no núcleo arqueado, onde duas populações de neurônios competem:
- Via Orexígena (Fome): Neurônios que expressam o Neuropeptídeo Y (NPY) e a Proteína Agouti (AgRP). São estimulados pela grelina (hormônio da fome produzido no estômago) e inibidos pela leptina e insulina.
- Via Anorexígena (Saciedade): Neurônios que expressam Proopiomelanocortina (POMC) e Transcrito Regulado por Cocaína e Anfetamina (CART). A POMC é clivada em alfa-MSH, que atua nos receptores de melanocortina 4 (MC4R) para reduzir o apetite e aumentar o gasto energético. Mutações no gene MC4R são a causa monogênica mais comum de obesidade, embora ainda rara no contexto geral.
A Teoria dos “Mil Dias” e a Epigenética
A programação metabólica (imprinting) ocorre majoritariamente nos primeiros 1000 dias de vida (gestação + dois primeiros anos).
- Mecanismo: Insultos nutricionais nesse período (tanto desnutrição quanto superalimentação) alteram a expressão gênica através de metilação do DNA e modificação de histonas, sem alterar a sequência do DNA (epigenética).
- Fatores de Risco Pré-natais: Obesidade materna pré-gestacional, ganho de peso excessivo na gravidez, diabetes mellitus gestacional (DMG) e tabagismo materno. O feto exposto a hiperglicemia desenvolve hiperinsulinemia fetal, o que estimula a adipogênese excessiva in utero (bebês macrossômicos).
- Fatores Pós-natais: O não aleitamento materno e a introdução precoce de sólidos. O leite materno contém compostos bioativos (leptina, grelina, adiponectina) que ajudam a “calibrar” o hipotálamo do bebê para a saciedade. Fórmulas infantis, especialmente as antigas, possuíam teor proteico elevado, o que elevava a secreção de insulina e IGF-1, promovendo ganho de peso acelerado e adipogênese.
Etiologia e Diagnóstico Diferencial
Diante de uma criança com obesidade, a principal missão é distinguir entre Obesidade Exógena (Nutricional) e Obesidade Endógena (Secundária). Embora a forma exógena responda por mais de 95% dos casos, as bancas adoram cobrar os sinais de alerta das causas secundárias.
O Sinal Clínico Cardeal: Velocidade de Crescimento
A velocidade de crescimento (VC) define o caminho da investigação.
- Obesidade Exógena: A criança tem excesso de aporte calórico. A insulina, que está aumentada devido à resistência periférica, tem homologia estrutural com o IGF-1 (Fator de Crescimento Similar à Insulina). Assim, a hiperinsulinemia acaba estimulando os receptores de IGF-1 na placa de crescimento.
- Resultado: A criança obesa nutricional cresce mais e mais rápido. Ela tende a ser alta para a idade ou apresentar idade óssea avançada.
- Obesidade Endógena (Endócrina): Doenças como Hipotireoidismo, Síndrome de Cushing ou Deficiência de GH causam um bloqueio no crescimento linear ao mesmo tempo que promovem ganho de peso.
- Resultado: A criança apresenta ganho de peso associado a parada de crescimento ou baixa estatura.
Síndromes Genéticas Associadas à Obesidade
Embora raras, são temas de questões difíceis (“rodapé de livro”). Suspeitar quando houver obesidade de início muito precoce (< 2 anos), hiperfagia incontrolável e atraso neuropsicomotor.
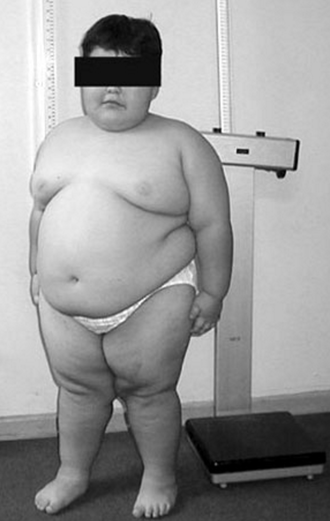
Síndrome de Prader-Willi:
- Genética: Deleção no cromossomo 15 paterno (ou dissomia uniparental materna).
- Quadro Clínico: Hipotonia neonatal grave (“floppy baby”) com dificuldade de sucção, seguida por hiperfagia avassaladora a partir dos 2-3 anos, obesidade mórbida, hipogonadismo, baixa estatura, mãos e pés pequenos (acromicria), olhos amendoados e déficit cognitivo.
- Importância: É a síndrome de obesidade genética mais comum.
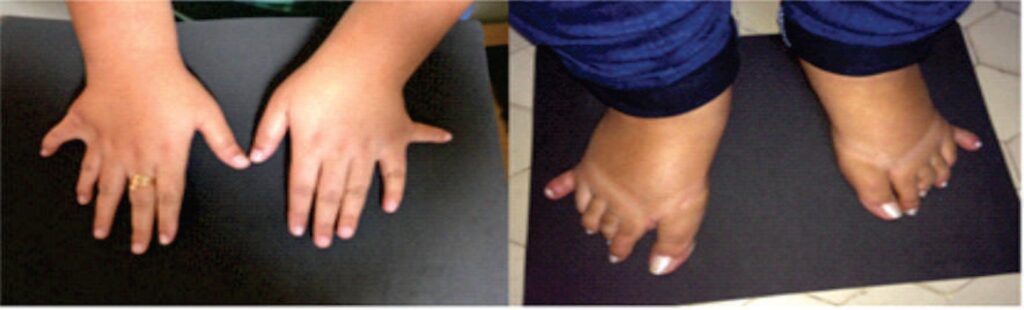
Síndrome de Bardet-Biedl:
- Quadro Clínico: Obesidade, polidactilia (dedos extras), distrofia retiniana (cegueira noturna/perda visual progressiva), hipogonadismo e anomalias renais.
Outras: Síndrome de Cohen (obesidade truncular, incisivos proeminentes, hipotonia), Síndrome de Alström (obesidade, cegueira, surdez, diabetes).
Causas Endócrinas Específicas
- Hipotireoidismo Adquirido: Causa ganho de peso por mixedema (retenção hídrica) e redução da taxa metabólica basal, mas raramente causa obesidade mórbida isolada sem comprometer severamente o crescimento linear.
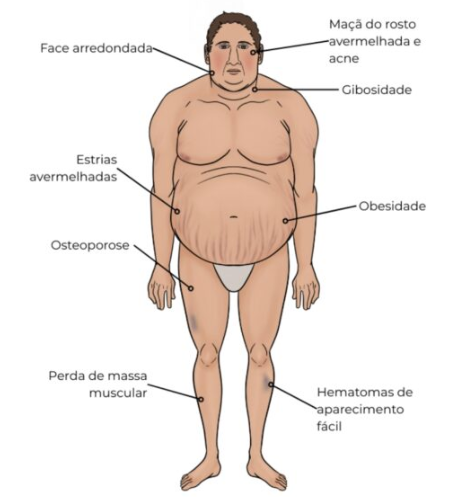
- Síndrome de Cushing: Excesso de cortisol.
- Sinais: Obesidade centrípeta, face de lua cheia, giba dorsal, estrias violáceas largas (>1 cm), pletora facial, hipertensão e interrupção abrupta do crescimento.
Diagnóstico Nutricional: Ferramentas e Curvas
A avaliação antropométrica precisa é a base do diagnóstico. O “olhômetro” falha em reconhecer o sobrepeso, especialmente em uma sociedade onde o excesso de peso se normalizou.
Índices Antropométricos Recomendados
O Ministério da Saúde (MS) e a Sociedade Brasileira de Pediatria (SBP) adotam as curvas de crescimento da Organização Mundial da Saúde (OMS) lançadas em 2006 (para 0-5 anos) e 2007 (para 5-19 anos).
Por que usar Escore-Z e não Percentil?
Embora ambos sejam matematicamente relacionados, o Escore-Z (Desvio Padrão) é preferido em relatórios técnicos e diretrizes acadêmicas porque permite quantificar a gravidade nos extremos. Uma criança no percentil 99,9 pode ter um IMC de 30 ou 50; ambas estão “acima do p99”, mas o Escore-Z diferencia um Z+3 de um Z+5, permitindo monitorar a evolução de obesidades graves que “estouram” o gráfico de percentil.
Classificação de 0 a 5 anos (Incompletos)
Nesta fase, o crescimento é intenso e o diagnóstico de obesidade exige cautela para evitar estigmatização, mas firmeza para intervenção precoce.
- Parâmetros: Peso para Estatura (P/E) ou IMC para Idade (IMC/I). O IMC/I tem ganhado preferência pela continuidade com a idade escolar.
| Escore-Z (IMC/Idade) | Diagnóstico Nutricional (0-5 anos) |
| > +3 | Obesidade |
| > +2 e ≤ +3 | Sobrepeso |
| > +1 e ≤ +2 | Risco de Sobrepeso |
| ≥ -2 e ≤ +1 | Eutrofia |
Atenção: Note que para < 5 anos, o termo “Obesidade” só é usado acima do Z+3. O intervalo entre Z+2 e Z+3 é chamado de “Sobrepeso” (e não obesidade), e entre Z+1 e Z+2 é “Risco de Sobrepeso”. Essa nomenclatura difere da usada para crianças mais velhas.
Classificação de 5 a 19 anos
Aqui, a correlação com o risco cardiovascular adulto é mais forte, e os critérios tornam-se mais estritos.
| Escore-Z (IMC/Idade) | Diagnóstico Nutricional (5-19 anos) | Equivalência em Adultos (aprox.) |
| > +3 | Obesidade Grave | Obesidade Mórbida |
| > +2 e ≤ +3 | Obesidade | IMC ≥ 30 |
| > +1 e ≤ +2 | Sobrepeso | IMC ≥ 25 |
| ≥ -2 e ≤ +1 | Eutrofia | IMC 18.5 – 24.9 |
Memorize: A partir dos 5 anos, Z > +1 já é patológico (Sobrepeso) e Z > +2 é Obesidade. O Z > +3 inaugura a categoria de Obesidade Grave, que frequentemente serve de critério de corte para terapias mais agressivas (medicamentosas ou cirúrgicas).
Circunferência Abdominal (CA)
O IMC não distingue massa gorda de massa magra nem a distribuição da gordura. A gordura visceral (abdominal) é a metabolicamente ativa e perigosa.
- Técnica: Medida com fita inextensível no ponto médio entre a crista ilíaca e a última costela, ao final de uma expiração normal.
- Ponto de Corte: Não existe um consenso mundial único, mas a SBP recomenda o uso de tabelas de referência por idade/sexo. Valores acima do Percentil 90 indicam obesidade central e risco aumentado para Síndrome Metabólica. Outra referência prática é a relação Cintura/Estatura: valores > 0,5 sugerem risco cardiovascular elevado em qualquer idade pediátrica.
Exame Físico
Além da antropometria completa, focar em:
- Pele:
- Acantose Nigricans: Espessamento aveludado e hiperpigmentado da pele, típico em dobras (pescoço, axilas, virilha, articulações interfalangianas). É o marcador cutâneo da Resistência Insulínica. Quanto mais extensa, maior o risco de DM2.
- Acne e Hirsutismo: Em meninas adolescentes, sugere Síndrome dos Ovários Policísticos (SOP), comum na obesidade.
- Intertrigo: Infecções fúngicas em dobras de gordura.
- Ortopedia:
Genu Valgo: “Joelhos em X”, comum pela sobrecarga mecânica.
Doença de Blount: Tibia vara patológica.
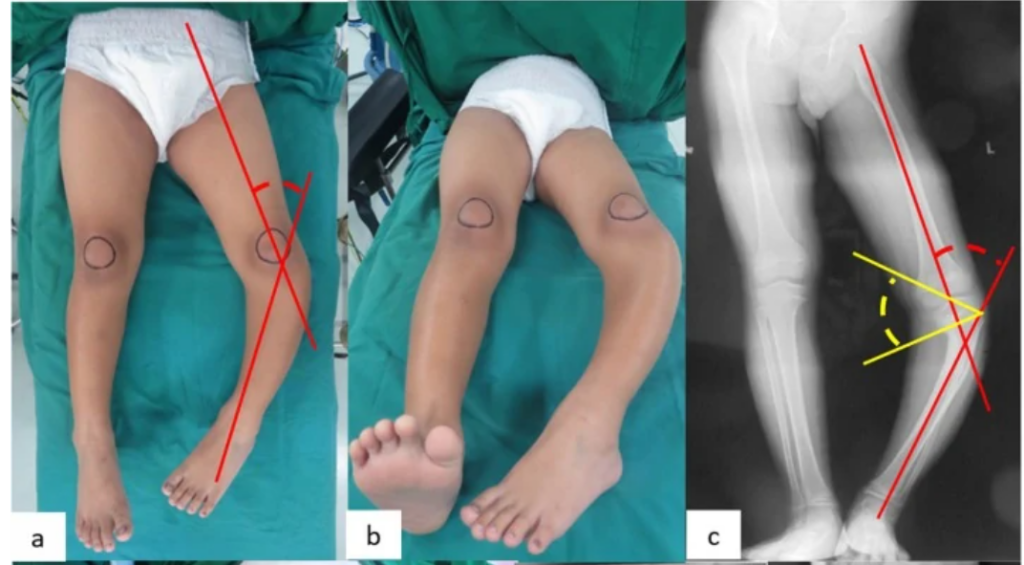
- Epifisiólise da Cabeça do Fêmur: Claudicação e dor no quadril/joelho em adolescente obeso. É emergência ortopédica!
- Pressão Arterial (PA): Obrigatória em toda consulta a partir de 3 anos.
- Técnica: Manguito adequado (largura 40% da circunferência do braço). Manguito pequeno em braço largo superestima a PA (falso hipertenso).
- Interpretação: Tabelas de percentil baseadas em Idade, Sexo e Percentil de Estatura. Uma criança mais alta “pode” ter uma pressão ligeiramente maior que uma baixa.
- PA normal: < p90.
- PA elevada: ≥ p90 e < p95.
- Hipertensão (Estágio 1): ≥ p95.
Comorbidades e Síndrome Metabólica:
Dislipidemia
A triagem é indicada para toda criança com obesidade.
- Perfil Lipídico: Pode ser colhido sem jejum para Colesterol Total e Frações, pois o jejum altera minimamente esses valores. Triglicerídeos (TG) são sensíveis à refeição, mas valores sem jejum < 85 mg/dL (crianças) ou < 100 mg/dL (adolescentes) são normais. Se alterados, repetir com jejum de 12h.
Tabela: Valores de Referência para Lípides em Crianças e Adolescentes (SBP)
| Lípide | Aceitável (mg/dL) | Limítrofe (mg/dL) | Elevado (mg/dL) |
| Colesterol Total | < 170 | 170 – 199 | ≥ 200 |
| LDL-C | < 110 | 110 – 129 | ≥ 130 |
| HDL-C | > 45 | – | < 40 (Baixo) |
| Triglicerídeos (0-9a) | < 75 (jejum) | 75 – 99 | ≥ 100 |
| Triglicerídeos (10-19a) | < 90 (jejum) | 90 – 129 | ≥ 130 |
Alterações do Metabolismo da Glicose
- Resistência Insulínica (RI): É o evento fisiopatológico inicial. Clinicamente vista pela acantose. Laboratorialmente, pode ser estimada pelo HOMA-IR, mas não há ponto de corte universal. Níveis de insulina de jejum > 15-20 mU/L geralmente sugerem RI.
- Pré-Diabetes: Glicemia de jejum 100-125 mg/dL ou HbA1c 5,7-6,4%.
- Diabetes Tipo 2: Glicemia de jejum ≥ 126 mg/dL, Glicemia 2h pós-TOTG ≥ 200 mg/dL, HbA1c ≥ 6,5% ou sintomas + Glicemia casual ≥ 200 mg/dL.
- O DM2, antes doença de adultos, cresce exponencialmente na pediatria. O tratamento envolve MEV + Metformina e, mais recentemente, Liraglutida.
Doença Hepática Gordurosa Metabólica (MASLD/Esteatose)
A obesidade é a causa nº 1 de doença hepática na infância. O excesso de ácidos graxos livres inunda o fígado, acumulando-se como triglicerídeos nos hepatócitos.
- Rastreio: TGP (ALT) é o melhor marcador inicial. A SBP recomenda dosar TGP em todo obeso a partir de 10 anos (ou antes se obesidade grave).
- Valor de Corte: TGP > 2x o normal é altamente sugestivo. O ultrassom vê a gordura (“fígado brilhante”), mas não quantifica fibrose e pode ser normal em obesos leves.
- Tratamento: Perda de peso. Não há droga específica aprovada para “limpar” o fígado na infância (“hepatoprotetores” não têm evidência). A Vitamina E é usada em casos selecionados de esteato-hepatite comprovada por biópsia, mas o padrão-ouro é dieta e exercício.
Hipertensão Arterial Sistêmica (HAS)
O risco de HAS aumenta 4x em crianças obesas. A fisiopatologia envolve hiperatividade simpática, ativação do sistema renina-angiotensina-aldosterona pelo tecido adiposo e retenção de sódio pela hiperinsulinemia.
- Diagnóstico: PA elevada em 3 ocasiões distintas.
- MAPA (Monitorização Ambulatorial da PA): Indicada para confirmar “hipertensão do avental branco” ou avaliar “hipertensão mascarada” e perda do descenso noturno (comum na apneia do sono).
Tratamento:
Terapia Não Farmacológica (Mudança de Estilo de Vida – MEV)
É o alicerce. Sem MEV, nenhuma droga ou cirurgia funciona a longo prazo.
- Abordagem Dietética:
- Redução drástica de ultraprocessados (Classificação NOVA 4).
- Eliminação de bebidas açucaradas (sucos de caixinha, refrigerantes).
- Aumento de fibras e água.
- Controle de porções e regularidade de horários.
- Atividade Física:
- Meta: 60 minutos/dia de atividade moderada a vigorosa.
- Comportamental: Envolvimento da família. É impossível tratar uma criança obesa se os pais continuam comprando refrigerante e comendo fast-food. O ambiente doméstico deve ser “sanitizado” de gatilhos obesogênicos.
Terapia Farmacológica: Indicações e Drogas
O uso de medicamentos é adjuvante à MEV. Não é “pílula mágica”.
- Indicações Gerais: Falha da MEV após 3-6 meses + Comorbidades ou Obesidade Grave.
Liraglutida (Saxenda®) – O “Gold Standard” Atual
É um análogo do GLP-1 (Glucagon-like Peptide-1), administrado via injeção subcutânea diária.
Orlistate (Xenical®)
Inibe as lipases gástricas e pancreáticas, impedindo a absorção de cerca de 30% da gordura ingerida na dieta. Essa gordura sai nas fezes.
Sibutramina
Inibidor de recaptação de serotonina e noradrenalina (sacietógeno).
Semaglutida (Wegovy®) e Novas Fronteiras
A Semaglutida semanal 2,4 mg já tem aprovação nos EUA (FDA) e, mais recentemente, obteve registro no Brasil para tratamento de obesidade. Estudos (STEP TEENS) mostraram redução de IMC de 16-17% em adolescentes, um resultado muito superior à Liraglutida. Segue a tendência de se tornar a droga de escolha para ≥ 12 anos nos próximos anos, substituindo a injeção diária pela semanal.
Tratamento Cirúrgico: A Nova Resolução CFM 2025
A cirurgia bariátrica na adolescência deixou de ser um tabu e passou a ser uma ferramenta necessária para salvar vidas em casos extremos. A Resolução CFM nº 2.429/2025 trouxe mudanças cruciais que certamente cairão nas próximas provas.
O que mudou?
- Idade Mínima: Reduzida para 14 anos. (Anteriormente era 16 anos, com 16-18 anos exigindo regras rígidas e <16 apenas em caráter experimental/protocolo).
- Critérios para 14 a 16 anos (incompletos):
- Situação de exceção.
- Exige Obesidade Grave (IMC > 40 kg/m² ou percentil 99) E comorbidades graves que ameacem a vida ou a qualidade de vida futura.
- Falha documentada de tratamento clínico otimizado por pelo menos 12 meses. (Algumas fontes citam 6-12 meses, o tempo é menos rígido que a comprovação da falha).
- Critérios para 16 a 18 anos:
- Similares aos adultos: IMC > 40 (com ou sem comorbidades) ou IMC > 35 com comorbidades graves (DM2, Apneia grave, Hipertensão refratária, Artropatia grave).
- Exigências Obrigatórias:
- Pediatra na Equipe: A equipe deve ser composta por cirurgião, endocrinologista, nutricionista, psicólogo/psiquiatra E pediatra.
- Avaliação da Idade Óssea: Verificação da consolidação das epífises (crescimento finalizado ou quase finalizado – geralmente > 95% da estatura final atingida).
- Consentimento dos pais/responsáveis E assentimento do adolescente (ele deve querer operar e entender o processo).
- Ambiente familiar favorável e suporte pós-operatório garantido.
A preparação que vai definir o novo padrão do TEP já chegou.

Chegou a hora de transformar sua preparação para o TEP em Pediatria com o método que já aprovou dezenas de alunos em todo o Brasil.
Com a MedCof PED, você terá acesso ao conteúdo mais atualizado, professores referência e recursos inovadores que garantem acelerar seus resultados.

